Ung thư phổi không tế bào nhỏ đang là một trong những bệnh ung thư hàng đầu về tỉ lệ mắc trên thế giới cũng như tại Việt Nam. Bệnh thường gặp ở nam giới trên 40 tuổi. Hút thuốc lá làm tăng nguy cơ mắc bệnh ung thư phổi. Các phương pháp điều trị bao gồm: phẫu thuật, xạ trị, hóa chất, sinh học. Việc lựa chọn và lập kế hoạch điều trị phụ thuộc vào thể trạng, giai đoạn bệnh, mô bệnh học, tình trạng đột biến gen của từng bệnh nhân.
Bệnh nhân ở giai đoạn sớm (giai đoạn I, II) điều trị triệt căn bằng phẫu thuật hoặc hóa - xạ trị kết hợp. Đối với giai đoạn tiến xa, điều trị chủ yếu dùng các phương pháp toàn thân như hóa chất, điều trị đích.
Điều trị trúng đích là phương pháp dùng thuốc hoặc các chất để ngăn chặn sự phát triển của tế bào ung thư bằng cách tác động vào các phân tử đặc hiệu cần thiết cho quá trình sinh ung thư và phát triển khối u. Phương pháp này bao gồm hai nhóm thuốc: kháng thể đơn dòng và các thuốc thuộc loại phân tử nhỏ. Nhóm thuốc phân tử nhỏ (ức chế tyrosine-kinase thế hệ 1: Gefitinib, Erlotinib…) là một trong những lựa chọn điều trị bước 1 với bệnh nhân ung thư phổi biểu mô tuyến giai đoạn muộn có đột biến EGFR (Epidermal Growth Factor Receptor: thụ thể yếu tố phát triển biểu mô). Các nghiên cứu đã chứng minh được rằng đột biến gen tại các exon 19 và 21 sẽ làm tăng sự nhạy cảm của thuốc, ngược lại đột biến tại exon 20 có thể gây kháng thuốc, những trường hợp này hóa chất là sự lựa chọn thích hợp.
Tuy nhiên, các bệnh nhân điều trị TKI thì xuất hiện tình trạng kháng thuốc (thời gian trung bình là 9 tháng). Một số tác giả tiến hành sinh thiết lại tổn thương mới thì nhận thấy tỉ lệ đột biến T790M chiếm tới 49% (đây là đột biến kháng với Erlotinib, Gefitinib), 14% chuyển dạng từ ung thư biểu mô tuyến sang ung thư biểu mô tế bào nhỏ, còn lại là các loại đột biến kháng TKI thế hệ 1 như MET 5%, PIK3CA 5%, ETM 8%, β-catenin mutations 5%. Hiện nay, AZD9291 là một TKI thế hệ 3 đã được FDA phê duyệt cho các trường hợp xuất hiện đột biến kháng thuốc TKI thế hệ 1 (Erlotinib, Gefitinib). Với trường hợp chuyển dạng sang ung thư biểu mô tế bào nhỏ thì một số tác giả khuyến cáo nên sử dụng hóa chất dành cho ung thư phổi tế bào nhỏ.
Sau đây chúng tôi xin trình bày một trường hợp bệnh nhân ung thư phổi không tế bào nhỏ chuyển dạng sang ung thư tế bào nhỏ sau điều trị TKI.
Bệnh cảnh:
- Họ và tên: Nguyễn Huy C, nam, 49 tuổi.
- Nghề nghiệp: Cán bộ.
- Địa chỉ: Hà Nội.
- Ngày vào viện: 09/06/2014.
- Lí do vào viện: Ho kéo dài, đau đầu.
- Bệnh sử: Diễn biến bệnh 3 tháng, khởi đầu có ho kèm theo ít đờm, đau tức ngực phải khi ho, không sốt, kèm theo bệnh nhân thỉnh thoảng có đau đầu. Bệnh nhân được điều trị kháng sinh, giảm ho nhưng không đỡ, chụp Xquang ngực: Hình ảnh u phổi phải. Bệnh nhân nhập viện Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai điều trị.
Tiền sử bản thân:
- Hút thuốc lá: 20 bao – năm.
- Không mắc bệnh gì.
Tiền sử gia đình:
Không ai bị ung thư.
Khám khi vào viện:
- Tỉnh, thể trạng trung bình.
- Da, niêm mạc hồng.
- Mạch: 85 lần/phút.
- Huyết áp: 120/70mmHg.
- Phổi rì rào phế nang rõ, không rales.
- Bụng mềm, gan lách không sờ thấy.
- Hạch ngoại vi không sờ thấy.
- Tăng áp lực nội sọ (+).
- Các cơ quan, bộ phận khác chưa phát hiện bất thường.
- Chiều cao: 170cm, cân nặng: 60kg. Diện tích da: 1,69m2.
Xét nghiệm cận lâm sàng:
- Công thức máu: trong giới hạn bình thường với: Hồng cầu: 4,56T/l,Hemoglobin: 145g/l, Tiểu cầu: 371G/l, Bạch cầu: 8,2G/l, Bạch cầu trung tính: 5,6G/l
- Chức năng gan thận trong giới hạn bình thường với: Glucose: 5,5mmol/l ,GOT: 35UI/l, GPT: 45UI/l, Ure: 5,1mmol/l, Creatinin: 70µmol/l.
- Chỉ điểm khối u trong máu: CEA: 3,4ng/ml, Cyfra 21-1: 2,13ng/ml.
- Vi sinh: HbSAg (-), HCV (-), HIV (-).
- Chụp cắt lớp vi tính lồng ngực: U thùy dưới phổi phải kích thước 6 x 7cm, các nốt mờ rải rác 2 phổi.
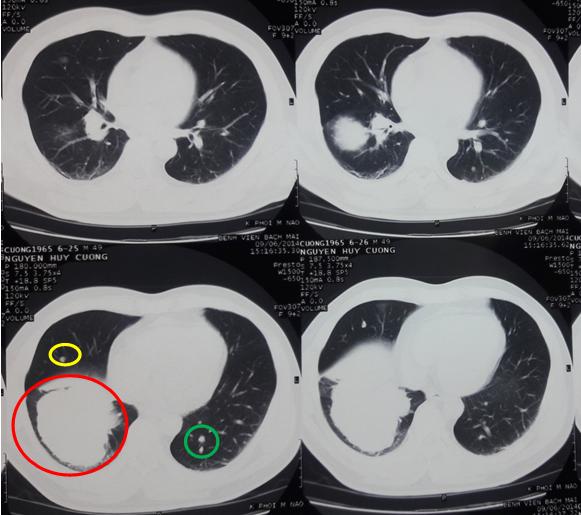
Hình 1: Hình ảnh chụp cắt lớp vi tính lồng ngực trước điều trị (Vòng tròn đỏ: u thùy dưới phổi phải, kích thước 7 x 6cm, vòng tròn vàng: nốt vệ tinh phổi phải, vòng tròn xanh: nhân di căn phổi trái).
- Chụp cộng hưởng từ sọ não: u não thùy trán đỉnh phải phải, kích thước 35 x 45mm, ngấm thuốc dạng viền, phù não xung quanh, nghĩ tới tổn thương thứ phát.
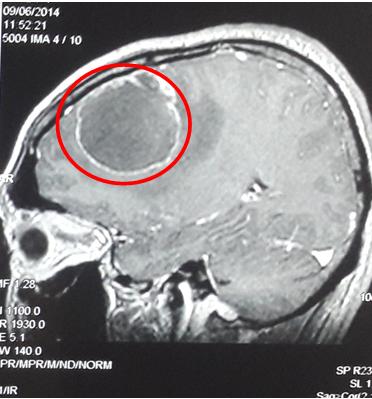
Hình 2: Hình ảnh chụp cộng hưởng từ sọ não trước điều trị (vòng tròn đỏ: u não thùy trán đỉnh phải, kích thước 35 x 45mm, ngấm thuốc dạng viền, phù não xung quanh)
- Bệnh nhân được sinh thiết u phổi xuyên thành ngực dưới hướng dẫn chụp cắt lớp vi tính, kết quả mô bệnh học: Ung thư biểu mô tuyến, đột biến L858R ở exon 21.
- Chẩn đoán xác định: Chẩn đoán: Ung thư phổi phải di căn phổi trái, não, giai đoạn T4N0M1b (Giai đoạn IVb), EGFR (+).
Xử trí:
- Điều trị nội khoa chống phù não.
+ Mannitol 20% x 250ml, truyền tĩnh mạch nhanh 80 giọi/phút.
+ Dexamethasone 4mg x 4 ống/ngày, tiêm tĩnh mạch chậm (8h).
+ Nexium mups 40mg x 1 viên/ngày, uống (20h).
+ Kaliclorua 0.5g x 1 viên/ngày, uống.
- Tarceva ( Erlotinib) 150mg, ngày 1 viên, uống hàng ngày, trước ăn 1h hoặc sau ăn 2h.
- Sau 1 tuần, bệnh nhân không còn dấu hiệu tăng áp lực nội sọ, tiến hành xạ phẫu gamma tổn thương di căn não liều 18Gy.
Đánh giá sau điều trị 6 tháng điều trị
Thăm khám lâm sàng:
- Bệnh nhân tỉnh.
- Tiếp xúc tốt.
- Mạch: 75 lần/phút.
- Huyết áp: 120/70mmHg.
- Phổi rì rào phế nang rõ, không rales.
- Bụng mềm, gan lách không sờ thấy.
- Bệnh nhân không đau đầu, không có dấu hiệu tăng áp lực nội sọ.
- Bệnh nhân không còn ho, đau ngực.
- Các cơ quan, bộ phận khác chưa phát hiện bất thường.
Xét nghiệm máu:
- Công thức máu: trong giới hạn bình thường với: Hồng cầu: 4,1T/L; Hemoglobin: 135 g/l; Bạch cầu: 8,1G/L; Bạch cầu trung tính: 6,2T/L. Tiểu cầu: 226G/l.
- Chức năng gan thận trong giới hạn bình thường với Ure: 3,1mmol/l; Creatinin: 87µmol/l; Glucose: 5,0mmol/l; AST: 30U/L; ALT: 31U/L.
- Chỉ điểm u: CEA: 3,5ng/ml, Cyfra 21-1: 2,13ng/ml,
- Bệnh nhân được chụp cắt lớp vi tính lồng ngực: tổn thương xơ hóa thùy dưới phổi phải.
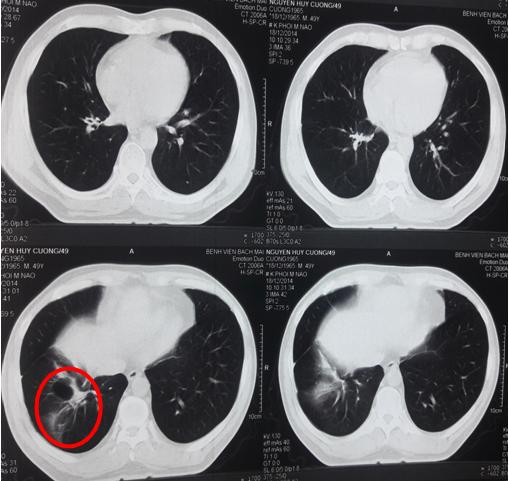
Hình 3: Hình ảnh chụp cắt lớp vi tính lồng ngực sau điều trị (Vòng tròn đỏ: tổn thương xơ hóa thùy dưới phổi phải).
- Chụp cộng hưởng từ sọ não: tổn thương dạng dịch hóa vùng trán đỉnh phải kích thước 25x15mm.
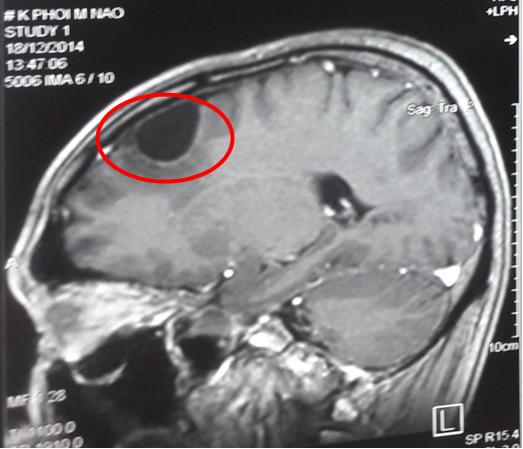
Hình 4: Hình ảnh chụp cộng hưởng từ sọ não sau xạ phẫu bằng dao gamma quay liều 18Gy, khối u không còn chỉ có tổn thương dạng dịch hóa vùng trán đỉnh phải (vòng tròn đỏ).
Nhận xét: Sau 6 tháng điều trị Tarceva kết hợp với điều trị xạ phẫu tổn thương di căn não bằng dao gamma quay, bệnh đáp ứng một phần, tổn thương di căn não biến mất chỉ còn ổ dịch hóa kích thước nhỏ.
Sau đó bệnh nhân tiếp tục được điều trị Tarceva 150mg x 1 viên/ngày cho tới khi bệnh tiến triển.
* Kháng TKI sau 18 tháng
Tháng 12/2015, bệnh nhân xuất hiện khó thở nhiều, đau ngực phải, bệnh nhân được tiến hành chọc dịch ra 1000ml dịch hồng nhạt, tiến hành làm cellblocks: hình ảnh nghĩ tới ung thư biểu mô tế bào nhỏ. Nhuộm hóa mô miễn dịch: Ung thư biểu mô tế bào nhỏ.
Khám bệnh nhân
- Bệnh nhân tỉnh.
- Tiếp xúc tốt.
- Mạch: 83 lần/phút.
- Huyết áp: 110/70mmHg.
- Hội chứng 3 giảm phổi phải.
- Bụng mềm, gan lách không sờ thấy.
- Bệnh nhân không đau đầu, không có dấu hiệu tăng áp lực nội sọ.
- Các cơ quan, bộ phận khác chưa phát hiện bất thường.
Xét nghiệm máu:
- Công thức máu: trong giới hạn bình thường, với hồng cầu: 3,7T/L; Hemoglobin: 115g/l; Bạch cầu: 8,6G/L; Bạch cầu trungtính: 6,5T/L. Tiểu cầu: 266G/l.
- Chức năng gan thận trong giới hạn bình thường với Ure: 6,1mmol/l; Creatinin: 85µmol/l; Glucose: 5,1mmol/l; AST: 31U/L; ALT: 32U/L.
- Chỉ điểm u: CEA: 9,5ng/ml, Cyfra 21-1: 4,13ng/ml.
- Hướng xứ trí tiếp theo: điều trị hóa chất bước 2, lựa chọn hóa chất nhạy cảm với ung thư biểu mô tế bào nhỏ kết hợp chọc dịch màng phổi (nếu bệnh nhân khó thở nhiều):
+ Irinotecan 60 mg/m2 truyền tĩnh mạch ngày 1, 8, 15.
+ Cisplatin 60 mg/m2 truyền tĩnh mạch ngày 1.
+ Chu kì lặp lại sau 4 tuần.
- Trong chu kì hóa chất đầu tiên, lượng dịch màng phổi phải vẫn ra nhiều, trung bình 2 ngày tiến hành chọc dịch 1 lần, dịch hồng nhạt, lượng dịch trung bình là 700ml/lần.
- Chụp cắt lớp vi tính lồng ngực sau 1 đợt hóa trị phác đồ IP: Hình ảnh tràn dịch màng phổi phải, số lượng nhiều.

Hình 5: Hình ảnh chụp cắt lớp vi tính ngực sau điều trị hóa chất IP 1 chu kỳ: tràn dịch màng phổi phải số lượng nhiều (mũi tên đỏ)
- Chụp cộng hưởng từ sọ não: tổn thương dịch hóa nhu mô não thùy trán đỉnh phải, kích thước 15 x 10mm
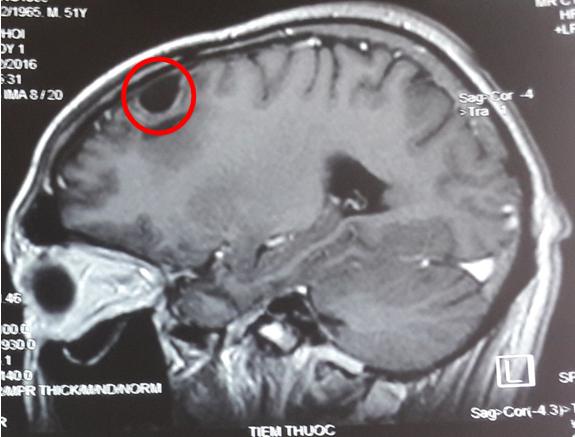
Hình 6: Hình ảnh chụp cộng hưởng từ sọ não: Tổn thương dịch hóa nhu mô não thùy trán đỉnh phải, kích thước 15 x 10mm (vòng tròn đỏ)
- Tuy nhiên, sang chu kì hóa chất thứ 2, thời gian trong dịch màng phổi thưa dần, 2 tuần/lần, lượng dịch còn 500ml/lần, dịch hồng nhạt, bệnh nhân đỡ khó thở hơn. Tới chu kì thứ 3 thì lượng thời gian chọc dịch màng phổi là 1 tháng/lần, 500ml/lần
- Bệnh nhân tiếp tục được điều trị truyền hóa chất, phác đồ IP 6 chu kì.
Đánh giá sau 6 chu kì
Khám bệnh nhân:
- Bệnh nhân tỉnh.
- Tiếp xúc tốt.
- Mạch: 84 lần/phút.
- Huyết áp: 120/70mmHg.
- Hội chứng 3 giảm đáy phổi phải.
- Bụng mềm, gan lách không sờ thấy.
- Bệnh nhân không đau đầu, không có dấu hiệu tăng áp lực nội sọ.
- Các cơ quan, bộ phận khác chưa phát hiện bất thường.
Xét nghiệm máu:
- Công thức máu: trong giới hạn bình thường với: hồng cầu: 3,9T/L; Hemoglobin: 125g/l; Bạch cầu: 7,6G/L; Bạch cầu trungtính: 6,6T/L. Tiểu cầu: 276G/l.
- Chức năng gan thận trong giới hạn bình thường với Ure: 5,1mmol/l; Creatinin: 65µmol/l; Glucose: 5,1mmol/l; AST: 33U/L; ALT: 34U/L.
Chụp Xquang ngực sau 6 chu kì:
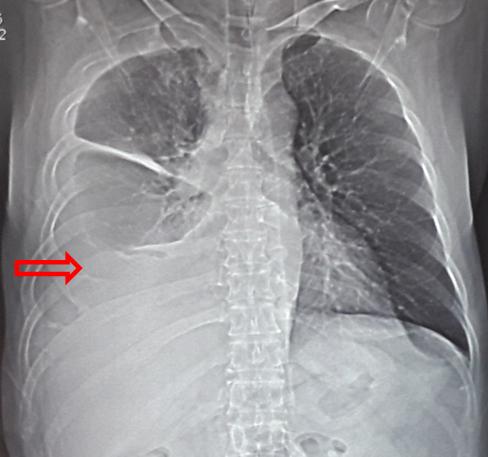
Hình 7: Hình ảnh chụp Xquang sau điều trị hóa chất: Tràn dịch màng phổi phải số lượng vừa (mũi tên đỏ)
- Hiện tại, bệnh nhân tình trạng vẫn ổn định, chúng tôi sẽ theo dõi sát tình trạng bệnh nhân và cập nhật tình hình sức khỏe bệnh nhân sau.
Khuyến nghị:
Các bệnh nhân ung thư phổi không tế bào nhỏ có đột biến EGFR nhạy cảm với TKI được điều trị TKI bước 1, khi bệnh tiến triển nên sinh thiết lại tổn thương mới hoặc xét nghiệm đột biến EGFR trong máu (trong trường hợp không sinh thiết được tổn thương) để xác định lại loại đột biến hoặc loại biểu mô chuyển dạng. Từ đó, các bác sĩ lâm sàng sẽ chọn lựa hướng điều trị tốt nhất cho bệnh nhân.