Ca lâm sàng:
Điều trị miễn dịch phối hợp hóa chất cho bệnh nhân ung thư phổi di căn hạch tiến triển tại Trung tâm Y học hạt nhân và Ung bướu - Bệnh viện Bạch Mai
GS.TS. Mai Trọng Khoa, PGS.TS.Phạm Cẩm Phương, ThS.BSNT.Phạm Minh Lanh, BSNT.Nguyễn Bảo Linh
Trung tâm Y học hạt nhân và Ung bướu, Bệnh viện Bạch Mai
Ung thư phổi không tế bào nhỏ (UTPKTBN) chiếm khoảng 80% các trường hợp ung thư phổi (UTP). Trong đó, tỷ lệ chẩn đoán bệnh ở giai đoạn muộn tại Việt Nam chiếm tới 60-70%. Trong hơn một thập kỷ qua, điều trị nhắm đích phân tử đã cải thiện rõ rệt kết quả điều trị của nhiều loại ung thư, trong đó có UTPKTBN. Theo các nghiên cứu, tỷ lệ đột biến EGFR tại Việt Nam chiếm 30-40% các bệnh nhân UTPKTBN, đây là điều kiện để bệnh nhân được chỉ định điều trị bằng thuốc nhắm đích EGFR (các thuốc ức chế EGFR Tyrosine Kinase - TKIs) [1]. Với ưu điểm vượt trội đó, TKIs là chỉ định ưu tiên cho điều trị ở bệnh nhân UTPKTBN có đột biến EGFR. Một vấn đề luôn được đặt ra với nhóm bệnh nhân này là sẽ điều trị tiếp theo như thế nào nếu bệnh nhân kháng thuốc, nhất là trong điều kiện thực tế tại Việt Nam.
Theo nghiên cứu giai đoạn III của Sehhoon Park và cộng sự [2] về đánh giá hiệu quả của phác đồ ABCP trên bệnh nhân UTPKTBN có phát hiện đột biến gen EGFR hoặc ALK sau khi tiến triển với liệu pháp TKIs cho kết quả có sự cải thiện đáng kể PFS và ORR so với bệnh nhân chỉ điều trị bằng phác đồ PC.
Dưới đây là một bệnh nhân Ung thư phổi di căn hạch tiến triển đáp ứng hoàn toàn với điều trị hóa chất sau khi thất bại với liệu pháp TKIs tại Trung tâm Y học hạt nhân và Ung bướu - Bệnh viện Bạch Mai
Họ tên: Đ.Q.T, Nam, 49 tuổi
Lí do vào viện: Sờ thấy hạch thượng đòn
Tiền sử: Khỏe mạnh
Bệnh sử: Bệnh diễn biến trước vào viện 1 tuần, bệnh nhân tự sờ thấy hạch thượng đòn trái, không đau, không sốt, không nôn, không ho, không khó thở. Bệnh nhân đi khám được chụp cắt lớp vi tính ngực phát hiện u thùy trên phổi phải kích thước 12x18mm. Bệnh nhân được nhập viện Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai.
Khám lúc vào viện:
- Bệnh nhân tỉnh, tiếp xúc tốt
- Thể trạng trung bình, chiều cao: 168cm, cân nặng: 55kg
- Mạch: 80 lần/phút, Huyết áp: 120/80 mmHg
- Hạch thượng đòn trái kích thước 1x1 cm, sờ cứng, không đau, di động hạn chế
- Tim đều, T1, T2 rõ, không có tiếng bất thường
- Phổi: Rì rào phế nang rõ, đều 2 bên, không rales
- Bụng mềm, gan lách không to
- Cơ quan bộ phận khác chưa phát hiện bất thường.
Các xét nghiệm cận lâm sàng:
- Xét nghiệm: công thức máu, chức năng gan thận, điện giải đồ trong giới hạn bình thường; HIV (-), HBsAg (-).
- Xét nghiệm chất chỉ điểm u tăng: CEA: 4,41 ng/ml (bình thường: < 4,3 ng/ml); Cyfra 21-1: 1,58 ng/ml.
- Chụp cộng hưởng từ sọ não: chưa phát hiện tổn thương thứ phát
- Chụp cắt lớp vi tính ngực: Thùy trên phổi phải có nốt đặc kích thước 12x18mm, ngấm thuốc cản quang, bờ tua gai, có giãn phế nang kèm dải xẹp lân cận. Thùy trên có vài nốt nhỏ dưới màng phổi đường kính 3mm.
Hình 1: Hình ảnh chup cắt lớp vi tính ngực thấy khối u thùy trên phổi phải kích thước 12x18mm, bờ tua gai
- Siêu âm hạch vùng cổ: Hạch thượng đòn trái kích thước 14mm, mất cấu trúc rốn hạch
- PET/CT: thùy trên phổi phải có nốt tốn thương tỷ trọng tổ chức, kích thước ~ 18 x 14mm, SUVmax 4,61. Hạch thượng đòn trái kích thước 14mm, SUVmax 13,08
- Nội soi dạ dày, đại tràng chưa phát hiện bất thường.
- Chụp cắt lớp vi tính ổ bụng: chưa phát hiện tổn thương thứ phát.
- Bệnh nhân được sinh thiết u phổi dưới cắt lớp vi tính, làm xét nghiệm mô bệnh học cho kết quả: Ung thư biểu mô tuyến và nhuộm hoá mô miễn dịch: được xác định nguồn gốc tại phổi.
- Xét nghiệm để tìm đột biến gen EGFR của mẫu mô sinh thiết: Đột biến L858R, không phát hiện T790M
Chẩn đoán xác định:
Ung thư phổi phải di căn hạch, giai đoạn III (T1bN3M0)
Giải phẫu bệnh: Ung thư biểu mô tuyến có đột biến EGFR
Phác đồ điều trị: Bệnh nhân được điều trị toàn thân bằng liệu pháp đích TKIs thế hệ 2
- Afatinib 40 mg/ngày
- Uống trước ăn ít nhất 1 giờ hoặc sau ăn 2 giờ. Uống nguyên viên với nước (không nghiền, nhai)
Đánh giá hiệu quả điều trị sau 3 tháng: Bệnh nhân ổn định, không ho, sốt, khối u không thay đổi về kích thước tuy nhiên hạch thượng đòn tăng kích thước lên 2x1,5cm, sờ cứng chắc, không di động.
Xét nghiệm máu
Nhận xét: Các chất điểm u CEA, Cyfra 21-1 trong máu sau các chu kì điều trị có xu hướng tăng dần
Hình 2: Hình ảnh chup cắt lớp vi tính ngực thấy khối u thùy trên phổi phải kích thước 12x18 mm, bờ tua gai, ít thay đổi so với phim chụp
Siêu âm hạch vùng cổ: Hạch thượng đòn trái tăng kích thước 20mm, mất cấu trúc rốn hạch, phá vỡ xâm lấn vỏ bao
Sinh thiết hạch thượng đòn: Ung thư biểu mô tuyến di căn hạch
Nhận xét sau 3 tháng điều trị TKIs: Sau 03 tháng điều trị, khối u ổn định về kích thước tuy nhiên hạch thượng đòn tăng kích thước, chất chỉ điểm u tăng cao so với trước điều trị.
Chẩn đoán sau điều trị: Ung thư phổi phải di căn hạch tiến triển T1bN3M0 sau điều trị với TKIs
Xử trí: Bệnh nhân được hội chẩn hội đồng chuyên môn, đồng ý chuyển sang điều trị phác đồ ABCP (Bevacizumab – Atezolizumab – Paclitaxel – Carboplatin) từ tháng 07/2024
+ Atezolizumab (kháng PD-L1): 1200 mg truyền tĩnh mạch ngày 1
+ Bevacizumab (kháng VEGF): 15 mg/kg truyền tĩnh mạch ngày 1
+ Carboplatin: AUC 5 truyền tĩnh mạch ngày 1
+ Paclitaxel: 175 mg/m² truyền tĩnh mạch ngày 1
Chu kì: 21 ngày
Đánh giá điều trị phác đồ ABCP sau 3 tháng: Các triệu chứng lâm sàng được cải thiện, bệnh nhân ổn định, không ho, không sốt, không đau ngực, không sờ thấy hạch thượng đòn
Xét nghiệm máu
Nhận xét: Các chất điểm u CEA, Cyfra 21-1 trong máu sau các chu kì điều trị có xu hướng giảm dần, trong giới hạn bình thường.
Cắt lớp vi tính ngực: Nhu mô thùy trên phổi phải có nốt tổn thương tỷ trọng tổ chức, kích thước ~ 8x11mm, bờ tua gai, cắt cụt nhánh phế quản phân thùy S3m, giãn phế quản lân cận. Ngoài ra nhu mô thùy trên có vài nốt đặc nhỏ <4mm, giới hạn rõ, bờ đều.
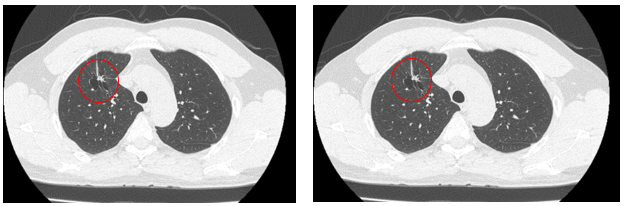
Hình 3: Hình ảnh chup cắt lớp vi tính ngực thấy khối u thùy trên phổi phải giảm kích thướcc còn 11x08 mm, bờ tua gai
Đánh giá điều trị phác đồ ABCP sau 6 tháng: Các triệu chứng lâm sàng được cải thiện, bệnh nhân ổn định, không ho, không sốt, không đau ngực, không sờ thấy hạch thượng đòn
Xét nghiệm máu
Nhận xét: Các chất chỉ điểm CEA, Cyfra 21-1 sau các chu kì điều trị duy trì trong giới hạn bình thường, bệnh nhân có tăng men gan nhẹ sau 5 chu kì điều trị.
Cắt lớp vi tính ngực: Nhu mô thùy trên phổi phải có nốt đặc bờ không đều kích thước 6x4mm, xung quanh có các ổ giãn phế nang và các dải xơ co kéo nhẹ nhu mô phổi, hạn chế đánh giá tính chất ngấm thuốc do kích thước nhỏ. Ngoài ra nhu mô thùy trên có vài nốt đặc nhỏ <4mm, giới hạn rõ, bờ đều. Không thấy giãn phế quản - phế nang.
Siêu âm hạch vùng cổ: Không phát hiện hạch bất thường.
Chụp cắt lớp vi tính ổ bụng: Chưa phát hiện tổn thương thứ phát.
Hình 4: Hình ảnh chup cắt lớp vi tính ngực thấy nốt đặc trên phổi phải kích thước nhỏ 06x04 mm
Nhận xét: Như vậy theo tiêu chuẩn đánh giá đáp ứng khối u RECIST 1.1, bệnh đáp ứng một phần. Trên các phương tiện đánh giá hình ảnh như chụp cắt lớp vi tính ngực, bụng, cộng hưởng từ sọ não không thấy tổn thương bất thường nghi ngờ thứ phát. Về mặt lâm sàng, bệnh nhân hoàn toàn ổn định, không sờ thấy hạch cổ, hạch thượng đòn, xét nghiệm chỉ điểm u giảm về mức bình thường, ngoài ra bệnh nhân không gặp tác dụng phụ của phác đồ điều trị -> Xử trí: Bệnh nhân chuyển sang phác đồ duy trì Atezolizumab – Bevacizumab mỗi 3 tuần/lần cho đến khi bệnh tiến triển hoặc không dung nạp điều trị.
Lời kết: Trường hợp này một lần nữa khẳng định vai trò của liệu pháp miễn dịch kết hợp hóa trị và kháng tăng sinh mạch trong điều trị ung thư phổi giai đoạn tiến triển sau thất bại với TKIs. Đây cũng là minh chứng cho thấy phác đồ ABCP có thể là một lựa chọn hiệu quả, giúp kéo dài thời gian kiểm soát bệnh và cải thiện chất lượng sống cho bệnh nhân.
Tài liệu tham khảo
1. Nguyễn, T. T. H. (2023). Điều trị ung thư phổi không tế bào nhỏ giai đoạn tiến xa sau kháng thứ phát với osimertinib bước 1. Tạp Chí Y học Việt Nam, 524(1B). https://doi.org/10.51298/vmj.v524i1B.4714
2. Sehhoon Park et al., Phase III, Randomized Study of Atezolizumab Plus Bevacizumab and Chemotherapy in Patients With EGFR- or ALK-Rearranged or Translocated Non–Small-Cell Lung Cancer (ATTLAS, KCSG-LU19-04). JCO 42, 1241-1251(2024). DOI:10.1200/JCO.23.01891