GS. TS . Mai Trọng Khoa, Ths. BS. Vương Ngọc Dương
Trung tâm Y học hạt nhân và Ung bướu
I. CA LÂM SÀNG
Bệnh nhân: Vũ Thị Thúy T. nữ, 53 tuổi.
Địa chỉ: Thành phố Việt Trì- Phú Thọ.
Nghề nghiệp: Cán bộ.
Lý do vào viện: Đau khớp háng trái.
Bệnh sử: Diễn biến bệnh 1 tháng nay, bệnh nhân (BN) có đau khớp cùng chậu và háng bên trái. Bệnh nhân đi khám kiểm tra tại địa phương được chụp khớp và phổi nghi ngờ có đám mờ đỉnh phổi phải (P). Bệnh nhân được chuyển đến khoa Ngoại - bệnh viện Bạch Mai và được chụp CT lồng ngực, phát hiện u phổi P kích thước 3cm và được chỉ định phẫu thuật. Vì có đau khớp háng nên bệnh nhân được làm xạ hình xương, chụp MRI sọ não có tổn thương theo dõi di căn từ u phổi (P). Do vậy, BN không được chỉ định phẫu thuật mà được chuyển Trung tâm Y học hạt nhân và Ung bướu điều trị.
Khám lúc vào Trung tâm
- Tỉnh, tiếp xúc tốt, Glasgow 15 điểm.
- Thể trạng trung bình, cao 158 cm, nặng 47kg.
- Hạch ngoại vi không sờ thấy.
- Da niêm mạc bình thường.
- Khám bộ phận
Hô hấp: Nhịp thở 15 lần /phút, rì rào phế nang rõ, không có rale.
Thần kinh: Không có liệt thần kinh khu trú.
Cơ xương khớp: Hạn chế vận động khớp háng trái do đau.
Khám các bộ phận khác: Không có gì đặc biệt.
+ Tiền sử bản thân: Khỏe mạnh.
+ Tiền sử gia đình: Không ai mắc bệnh ung thư, chồng hút thuốc lá.
Các xét nghiệm
- Công thức máu, sinh hóa chức năng gan thận: Trong giới hạn bình thường
- Siêu âm ổ bụng: Bình thường
- Chất chỉ điểm u: CEA: 1000 ng/ml (bình thường: <5 ng/ml); Cyfra 21-1: 21 ng/ml (bình thường <3,3 ng/ml)
- Chụp CT scanner lồng ngực:
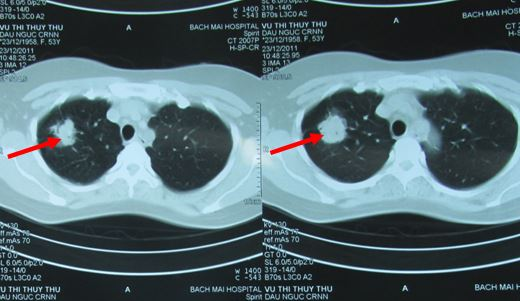
Hình 1: Hình ảnh chụp CT phổi trước điều trị cho thấy u phổi phải kích thước 3,4cm, ngấm thuốc mạnh sau tiêm
- Chụp MRI sọ não
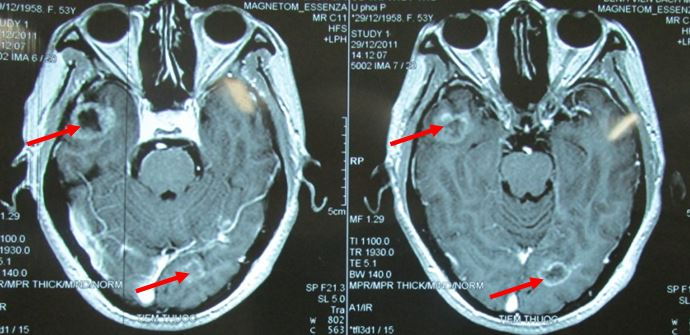
Hình 2: hình ảnh chụp MRI sọ não cho thấy di căn não đa ổ
+ Bệnh nhân được chỉ định PET/CT
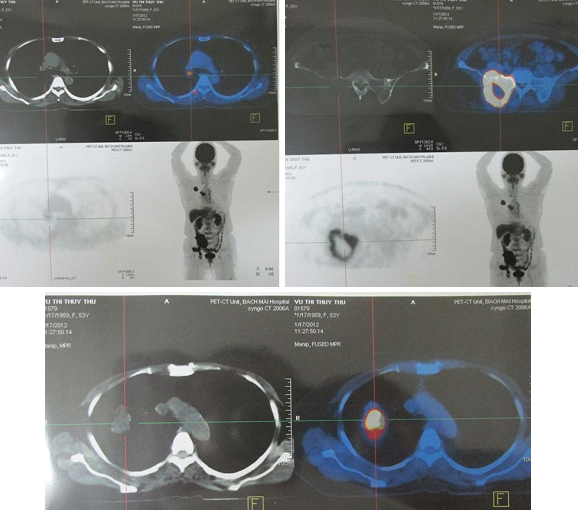
Hình 3,4,5: Hình ảnh chụp PET/CT cho thấy u phổi phải kích thước 3,4cm tăng hấp thu FDG, max SUV là 7,8, di căn xương cột sống, xương chậu trái max SUV là 8,4.
+ Mô bệnh học: Kết quả sinh thiết u xương chậu: Ung thư biểu mô tuyến di căn xương theo dõi từ phổi.
+ Phân tích đột biến EGFR
- Sử dụng kỹ thuật giải trình tự gen và scorpions ARMS
- Kết luận: Có đột biến gen EGFR ở exon 19 và 21
+ Dựa trên kết quả thăm khám lâm sàng, xét nghiệm cận lâm sàng, bệnh nhân được chẩn đoán xác định là: Ung thư phổi phải di căn não, xương (T2N1M1), loại ung thư biểu mô tuyến.
+ Điều trị:
Bệnh nhân đã được hội chẩn và đưa ra kế hoạch điều trị như sau:
- Xạ trị gia tốc toàn não 30Gy/10 buổi.
- Kết hợp điều trị hóa chất: Phác đồ PC (Paclitaxel + Carboplatin) × 6 chu kỳ, chu kỳ 21 ngày
- Chống hủy xương: Zoledrolic acid 4mg pha 250ml Natriclorua 0,9% truyền tĩnh mạch mỗi 3 tuần x 6 chu kỳ.
- Điều trị đích: Erlotinib (Taceva) 150 mg, uống hàng ngày, sau khi kết thúc truyền hóa chất
+ Sau điều trị 16 tháng
- Về lâm sàng: Bệnh nhân rất tốt, tỉnh táo tiếp xúc tốt, trở lại công việc bình thường, không đau đầu, đau xương, vận động đi lại tốt.
- Về chất chỉ điểm u: Các chất chỉ điểm u sau 16 tháng điều trị đều về giá trị bình thường
Chỉ điểm u | Trước điều trị | Sau 16 tháng điều trị |
CEA (ng/ml) | 1000 | 4,5 |
Cyfra 21-1 (ng/ml) | 21 | 1,1 |
- So sánh trên hình ảnh CT u phổi di căn não trước và sau điều trị (ĐT)
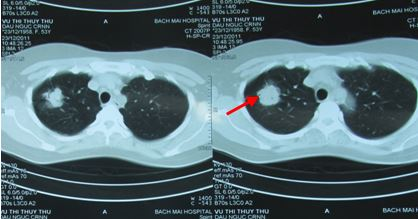
Hình 6: U phổi trước điều trị
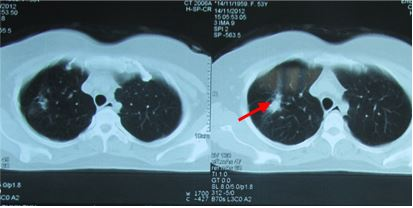
Hình 7: U phổi sau điều trị 16 tháng, tổn thương xơ hóa nhỏ
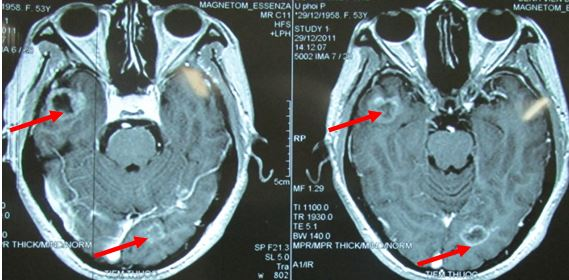
Hình 8: U di căn não đa ổ trước điều trị
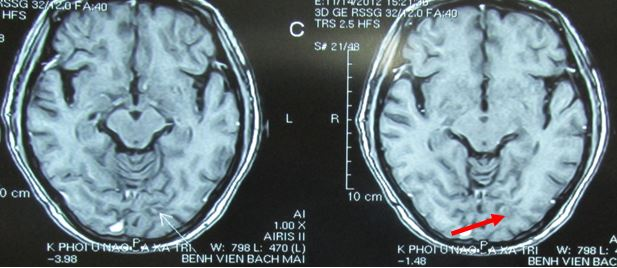
Hình 9: tổn thương não tiêu biến hoàn toàn, lâm sàng hoàn toàn bình thường
Hiện tại sau 41 tháng bệnh nhân vẫn khỏe mạnh, đã nghỉ hưu, kiểm tra định kỳ xét nghiệm CEA bình thường.
II. MỘT SỐ NÉT VỀ UNG THƯ PHỔI VÀ ĐIỀU TRỊ UNG THƯ PHỔI DI CĂN NÃO
Ung thư phổi (UTP) là loại ung thư phổ biến nhất và cũng là ung thư gây tỷ lệ tử vong cao nhất trên toàn thế giới. Tại Mỹ mỗi năm có khoảng 174.000 người mới mắc và 160.000 người tử vong. Tại Việt Nam tỉ lệ mắc ở nam khoảng 29,6/100.000 người đứng hàng thứ 2 trong ung thư ở nam giới, sau ung thư gan và là một trong bốn loại ung thư thường gặp nhất ở nữ giới với tỷ lệ mắc 7,3/100.000 dân.
Về nguyên nhân, hút thuốc lá là nguyên nhân hàng đầu gây UTP. Có tới 85- 90% UTP là do hút thuốc. Những người hút thuốc có nguy cơ mắc UTP cao gấp 20 -40 lần không hút thuốc. Tỷ lệ mắc UTP tăng dần theo số lượng thuốc/ngày, thời gian hút thuốc ở cả người hút thuốc chủ động và thụ động. Các yếu tố nguy cơ tiếp theo là khí radon, arsenic, asbetos, khí mustard, nickel, tia bức xạ... UTP lan tràn theo 3 con đường: đường kế cận, đường bạch huyết và đường máu.
Theo phân loại của Tổ chức Y tế thế giới, ung thư phổi bao gồm hai nhóm khác nhau về đặc điểm sinh học, điều trị và tiên lượng: ung thư phổi không phải tế bào nhỏ (UTPKTN) chiếm khoảng 85% và ung thư phổi tế bào nhỏ (UTPTBN) chiếm 15%. UTPTBN thường di căn mạnh và sớm hơn UTPKTBN. Trong UTPKTN, loại UTBM tuyến có tỷ lệ di căn xa cao hơn các loại khác. Nhìn chung, di căn hạch thường xuất hiện sớm hơn so với di căn khác, 90% trường hợp di căn xa có kèm theo di căn hạch.
Đặc điểm của ung thư phổi giai đoạn tiến triển là thường di căn vào não, xương, tuyến thượng thận… Khoảng 60-70% các trường hợp ung thư di căn não là từ ung thư phổi.
Việc lựa chọn phương pháp điều trị bệnh tuỳ thuộc vào giai đoạn bệnh, thể mô bệnh học, tình trạng toàn thân. Giai đoạn sớm có thể phẫu thuật và điều trị hóa chất, xạ trị bổ trợ, khi bệnh ở giai đoạn muộn thì điều trị bệnh là sự kết hợp của đa phương pháp (xạ trị, hóa chất, xạ phẫu, điều trị đích, chăm sóc triệu chứng).
Trước đây, điều trị ung thư phổi di căn não gặp nhiều khó khăn do phần lớn các thuốc hoá chất không hoặc ít qua được hàng rào máu não. Di căn não là một trong những yếu tố tiên lượng xấu của ung thư phổi. Theo April F. Eichler, nếu bệnh nhân không được điều trị đặc hiệu (chỉ chăm sóc giảm nhẹ triệu chứng đơn thuần bằng các thuốc chống phù não, chống co giật,…) thì thời gian sống thêm trung bình là 1-2 tháng.
Phẫu thuật mở chỉ định rất hạn chế cho các trường hợp di căn não đơn độc một ổ, ở ngoại vi và thể trạng bệnh nhân tốt. Tuy nhiên phẫu thuật mở thường gây ra nhiều biến chứng và thời gian nằm viện dài. Rất nhiều trường hợp không thể phẫu thuật được hoặc bệnh nhân không muốn phẫu thuật.
Xạ trị toàn não là phương pháp được sử dụng nhiều để chống phù não, giải phóng chèn ép và có thể tiêu diệt khối u. Xạ trị toàn não thường áp dụng cho các tổn thương di căn não nhiều ổ (>3 ổ), phù não nhiều hoặc kích thước lớn. Xạ trị toàn não giúp kéo dài thời gian sống thêm trung bình lên 7 tháng, cải thiện các triệu chứng, có thể được sử dụng đơn thuần hoặc bổ trợ cùng phẫu thuật, xạ phẫu. Trong nhiều cách phân liều xạ trị như 30Gy/10 buổi, 40Gy/20 buổi, 20Gy/5 buổi, 40Gy/15 buổi thì phân liều 30Gy/10 buổi được xem là hiệu quả và an toàn hơn cả.
Gần đây, kỹ thuật xạ phẫu bằng dao gamma được sử dụng nhiều cho việc điều trị di căn não do ung thư phổi. Các kết quả nghiên cứu cho thấy phương pháp này an toàn và hiệu quả đối với các u di căn não ít ổ (<3 ổ), đặc biệt là các vị trí sâu không thể phẫu thuật được cũng như thể trạng bệnh nhân hạn chế, giúp cải thiện triệu chứng, tăng chất lượng sống, kiểm soát khối u tại chỗ và kéo dài thời gian sống thêm. Nghiên cứu của Mai Trọng Khoa và cộng sự trên 60 bệnh nhân ung thư phổi không tế bào nhỏ di căn não được xạ phẫu dao gamma quay cho thấy cải thiện triệu chứng cơ năng sau 1, 3, 6, 9 tháng là 55%, 58,4%, 60 và 63,3%, tương ứng. Sự thay đổi về kích thước u đáp ứng sau 3 tháng và 9 tháng là 53,4 và 61,6%. Nghiên cứu của Baosheng Li và cs (2000) trên 70 bệnh nhân ung thư phổi di căn não được điều trị bằng xạ phẫu và xạ trị toàn não cho thấy hiệu quả điều trị ở nhóm bệnh nhân được xạ phẫu tốt hơn hẳn so với xạ trị toàn não về thời gian sống thêm trung bình 9,33± 0,59 so với 5,67 ± 0,38 tháng (p=0,0000), tỉ lệ đáp ứng 87% so với 48,4% (p=0,004), tăng chất lượng sống (chỉ sổ Karnofsky tăng 82,6 so với 41,1 với p=0,003).
Việc điều trị phẫu thuật mở, xạ trị gia tốc, xạ phẫu dao gamma quay cho các tổn thương tại não có thể giải quyết được di căn tại não trong UTPKTBN. Để điều trị các tổn thương ngoại sọ bao gồm u nguyên phát ở phổi và các tổn thương di căn khác ngoài phổi cần phải sử dụng kết hợp với phương pháp điều trị toàn thân đó là hoá trị liệu. Cho tới nay, đã có rất nhiều phác đồ với các tác nhân khác nhau được sử dụng trong điều trị UTPKTBN. Tuy nhiên, các thử nghiệm lâm sàng đã chỉ ra các phác đồ có chứa cisplatin hoặc carboplatin được xem là có tỉ lệ đáp ứng cao nhất. Đặc biệt, khi kết hợp chúng với các thuốc thế hệ mới như: paclitaxel, gemcitabin, vinorelbin, docetaxel,… Theo các tác giả Johnson DH, Edelman MJ, Langer CJ thì hoá chất phác đồ PC (paclitaxel kết hợp carboplatin) trong điều trị UTPKTBN giai đoạn di căn xa có tỉ lệ đáp ứng từ 28-53% và tỉ lệ sống thêm toàn bộ sau 1 năm là 32-54%, đồng thời giúp cải thiện các triệu chứng tại phổi. Do vậy, việc phối hợp các phương pháp để điều trị căn bệnh này đóng vai trò quan trọng giúp kéo dài thời gian sống và cải thiện các triệu chứng cho người bệnh.
Tháng 7, năm 2007, Trung tâm Y học hạt nhân và ung bướu, bệnh viện Bạch Mai bắt đầu ứng dụng đồng thời cả hệ thống xạ trị gia tốc tuyến tính (linac) với chụp CT mô phỏng (đến 2009 gồm cả PET/CT mô phỏng) và kỹ thuật xạ phẫu bằng dao gamma quay trong điều trị các bệnh lý ung thư, đặc biệt là ung thư phổi di căn não. Từ đó đến nay, đã có rất nhiều bệnh nhân ung thư phổi di căn não, xương được điều trị thành công bằng các kỹ thuật này. Bên cạnh đó, chúng tôi kết hợp với các phác đồ hoá chất toàn thân (paclitaxel, docetaxel,…), các thuốc điều trị đích (Tarceva, Iressa ) để điều trị các tổn thương ngoài sọ, nhằm tăng hiệu quả điều trị.
Ung thư phổi là bệnh lý rất ác tính, chẩn đoán đúng giai đoạn bệnh và phối hợp nhiều phương pháp điều trị thích hợp vẫn làm lui được bệnh, bệnh nhân vẫn có cuộc sống bình thường, chất lượng cuộc sống tốt.
Cụ thể đối với bệnh nhân đã trình bày ở trên trước hết cần giải quyết các khối u não bằng kỹ thuật xạ trị toàn não, sau đó phải tiến hành điều trị toàn thân với việc truyền hóa chất với phác đồ thích hợp để tiêu diệt các tổn thương u tại phổi và di căn ngoài não đồng thời dùng thêm thuốc điều trị trúng đích do bệnh nhân có đột biến gen (EGFR dương tính).