Bướu lành mạch máu (hemangioma) là một dị tật bẩm sinh của mạch máu thường gặp ở trẻ em với xuất độ là 5-10% ở trẻ một tuổi.(1) Tuy hiện nay có nhiều hiểu biết về sinh bệnh học, về quá trình tiến triển của bướu máu cùng những phương tiện hình ảnh học hiện đại, việc chẩn đoán bướu máu (ngay cả những bướu nằm sâu trong các cơ quan nội tạng) không khó khăn, nhưng điều trị vẫn tiếp tục là đề tài tranh luận. Một hội nghị đặc biệt chuyên đề về điều trị bướu máu với sự tham gia của các chuyên gia về ngoại nhi, nội nhi và da học của nhiều quốc gia đã cố gắng giải quyết những phức tạp trong quá trình theo dõi và điều trị để đi đến những giải pháp chung với những dữ liệu được chứng minh cụ thể.(2) Tại Việt Nam hiện chưa có báo cáo chuyên đề về điều trị bệnh này. Ða số thầy thuốc điều trị dựa vào kinh nghiệm. Bài viết này tổng hợp các tham luận trong hội nghị chuyên đề về điều trị bướu máu của Mỹ và Châu Âu, cùng những y văn mới nhất.
VẤN ÐỀ TRANH LUẬN VỀ ÐIỀU TRỊ:
Quá nhiều phương pháp điều trị cho bệnh này, chứng tỏ chưa có liệu pháp nào hoàn chỉnh nên cần linh hoạt và chọn lọc kỹ. Hiện tại vẫn phụ thuộc vào kinh nghiệm của từng bác sĩ. Xử trí bướu máu phụ thuộc nhiều yếu tố như vị trí bướu máu, độ sâu của tổn thương trong da, tuổi của bệnh nhi (BN), biến chứng, phương tiện điều trị, khả năng chuyên môn của thầy thuốc.(1)
Trước một BN bị bướu máu cần phải điều trị, dù bằng bất cứ cách thức nào cũng cần cân nhắc hết sức thận trọng giữa khả năng nguy cơ và ích lợi của việc can thiệp. Trong hội nghị nêu trên, măc dầu còn nhiều ý khác nhau về điều trị , nhưng đa số cho rằng bướu máu lớn ở da mặt, đặc biệt ở mắt môi, mũi, tai và giữa gốc mũi có nguy cơ lớn nhất là ảnh hưởng chức năng nhìn, hô hấp, nuốt và ngay cả khi tự thoái triển nguy cơ tạo sẹo xấu cao hơn các vị trí khác.(2) Quyết định điều trị phải tính đến tuổi BN tại thời điểm đánh giá. Thực tế với một tổn thương tối thiểu trên một BN 2 tuần tuổi có diễn tiến khác hoàn toàn ở BN 12 tháng tuổi với cùng một tổn thương, vì bướu máu tăng trưởng rất nhanh ở BN nhỏ tuổi.
1.Theo dõi diễn tiến và không điều trị:
Ðại đa số các trường hợp bướu máu dạng mao mạch và một số bướu máu dạng hang ở BN dưới 5 tuổi sẽ thoái triển dần và đến 5 năm hầu như hết hẳn và không cần thiết phải can thiệp.(3,4) Vì vậy, cần phải thuyết phục cha mẹ BN kiên nhẫn chờ đợi. Vấn đề mổ tạo hình cắt bớt vạt da dư còn lại sau khi bướu đã thoái hóa trở nên đơn giản hơn nhiều so với việc điều trị cắt bỏ bướu.
Việc khuyên nhủ cha mẹ BN thường gặp khó khăn, ngay cả ở những nước phát triển. Tại bệnh viện Nhi đồng 1, chúng tôi cần nhiều thời gian và công sức để có thể thuyết phục cha mẹ kiên nhẫn chờ đợi mà không điều trị. Thực tế đã sử dụng hình ảnh chụp những trẻ có bướu máu không điều trị trước và sau 3-5 năm để chứng minh bướu tự thoái hóa nhằm thuyết phục cha mẹ bệnh nhân tin tưởng và yên tâm theo dõi. Việc khám và theo dõi cần hồ sơ cụ thể, chi tiết với từng bệnh nhân để gây lòng tin cậy và mới đủ sức thuyết phục.
Thậm chí cần phải thuyết phục ngay cả nhân viên Y tế, nhất là các phẫu thuật viên kiên nhẫn không can thiệp vào những bướu không đáng mổ. Mổ cắt bỏ bướu tỏ ra có sức hấp dẫn vì trước mắt làm mất bướu nhanh chóng và chứng tỏ khả năng tạo hình của bác sĩ. Nhưng thực tế, trong những trường hợp bướu máu lớn vùng mặt, mũi, môi, sẹo sau mổ không đạt yêu cầu thẩm mỹ.(4,8,17)
2. Ðiều trị bằng corticoid:
Kết quả điều trị bằng corticoid đường uống hầu như giống nhau trong nhiều báo cáo:(1,2,4,)
- Khoảng 30% các trường hợp đáp ứng tốt với điều trị: Tổn thương màu nâu đỏ của bướu nhạt dần và thoái triển dần, không còn mô bướu mà chỉ còn lại lớp da dư.
- 40% các trường hợp đáp ứng không hoàn toàn, sự thoái triển rất chậm và mô bướu vẫn còn tồn tại một phần sau thời gian điều trị.
- 30% các trường hợp không đáp ứng sau 2 tuần điều trị: bướu không nhạt màu đi, không mềm bớt, không ngưng phát triển. Cần ngưng điều trị.
Tỉ lệ này không tính những trường hợp dị ứng corticoid. Ðáp ứng tốt xảy ra sau 3 tuần điều trị. Trẻ nhỏ dưới 6 tháng có khuynh hướng đáp ứng tốt hơn trẻ lớn nhưng nguy cơ biến chứng của corticoid nhiều hơn.
Tốt nhất là uống vào buổi sáng hay chia hai liều mỗi ngày: Prednison hay Prenisolon từ 2 đến 3 mg/kg/ngày, có tác giả dùng liều cao hơn 5 mg/kg/ ngày.(5)
Có thể chích tĩnh mạch nếu cần, nhưng chưa có tài liệu nào chứng minh có hiệu quả hơn uống. Tiêm tĩnh mạch liều cao methylprednisolon được dùng để điều trị những trường hợp bướu máu đe dọa tính mạng hoặc hội chứng Kasabach - Merritt.(6)
Không nên sử dụng corticoid liều cao, y văn đã ghi nhận tỉ lệ chết do nhiễm trùng và biến chứng tim mạch có thể xảy ra với chế độ điều trị này sau nhiều năm.(4,7,9)
Hình 1: Bướu máu ở mặt
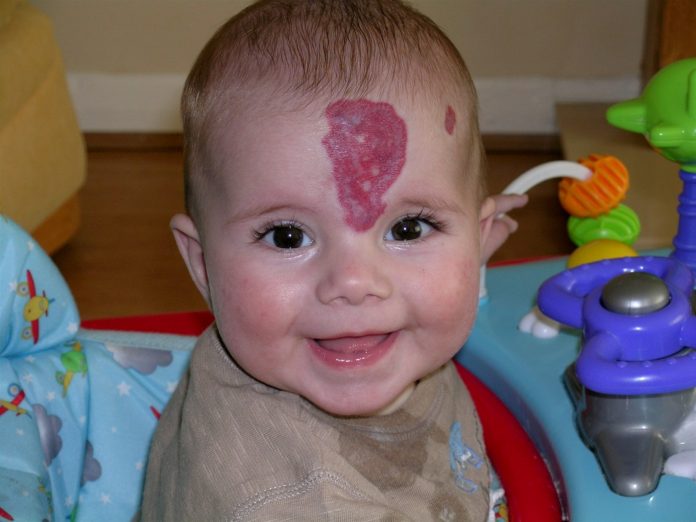
Hình 2: Bướu máu thoái triển sau 5 năm không can thiệp
Sử dụng corticoid trong giai đoạn bướu tiến triển nhanh ở trẻ dưới 1 năm, với liều 2-3 mg/kg trong 2 tuần đầu, 1-2 mg/kg trong 2 tuần kế tiếp, rồi 0,5-1 mg/kg trong 2 tuần cuối rồi ngưng hẳn. Nếu thấy vẫn còn những dấu hiệu tiến triển sau khi ngừng thuốc, có thể lặp lại phác đồ trên.(2,4)
Margileth A.M.(2) kết hợp sử dụng corticoid với băng ép hoặc xoa bóp nhẹ trên bướu cũng cho kết quả tốt.
Sử dụng corticoid chích thẳng vào bướu (Intralesional corticosteroid) cũng hiệu quả cho những trường hợp bướu máu nhỏ, cục bộ ở da để ngăn chặn sự lan rộng hay làm giảm thể tích bướu.(4,10)
Chống chỉ định chích corticoid thẳng vào những bướu ở vị trí gần mắt (mí mắt, khóe mắt, chân mày, sóng mũi, thái dương) vì có nguy cơ gây thuyên tắc động mạch võng mạc, liệt thần kinh vận nhãn và hoại tử mí mắt.(11,12)
Thực tế tại thành phố Hồ Chí Minh, có nơi sử dụng Kenacort Retard 40-80 mg chích thẳng vào bướu. Theo nhà sản xuất (Vidal, 1999), loại corticoid này không nên dùng cho trẻ em dưới 15 tuổi và là chống chỉ định ở trẻ dưới 6 tuổi. Bướu có thể thoái hóa sau 2-3 tuầ-, nhưng tại chỗ chích để lại vệt lõm sâu xuống dưới bề mặt da do teo mô dưới da, cơ. Việc chích chậm áp lực thấp rất khó khăn vì liều thuốc quá lớn so với lượng thuốc cần dùng.
3. Ðiều trị bằng Interferon:
-Interferon IFN-alfa 2a điều trị hiệu quả với bướu máu đe dọa sự sống còn của BN ở những trường hợp thất bại với điều trị corticoid. Interferon tỏ ra hữu hiệu đặc biệt trong những trường hợp bướu máu dạng hang lớn- kèm theo hội chứng Kasabach Merritt (bướu máu lớn và hội chứng giảm tiểu cầu).(13,14,15) Cả hai loại interferon alfa 2a và alfa 2b được dùng tiêm dưới da với liều 3 triệu đơn vị /m2 cơ thể mỗi ngày. Thời gian có đáp ứng có thể từ vài tuần đến vài tháng. Phản ứng phụ thường gặp bao gồm dễ bị kích thích, giảm bạch cầu trung tính và bất thường enzym gan. Barlow CF, và CS báo cáo 5/26 BN bị biến chứng liệt cứng chi dưới khi điều trị với interferon.(16) Do vậy, việc sử dụng interferon nên chỉ định cho trường hợp bướu máu đe dọa sự sống còn của BN hoặc khi thất bại với corticoid liều cao và cần đánh giá tình trạng thần kinh của BN một cách chặt chẽ.
Hiện tại nhiều nơi còn sử dụng phương pháp P 32 áp. Theo Van Wick (Bỉ) thì phương pháp này đã không còn được sử dụng 15 năm nay, thậm chí nhiều nơi còn khuyến cáo cấm sử dụng vì người ta nghiên cứu tỉ lệ ung thư da sau áp P 32 cao hơn người bình thường.-
4. Can thiệp phẫu thuật:
Trước đây, những bướu máu khổng lồ trên mặt gây ảnh hưởng chức năng đều có chỉ định phẫu thuật sớm. Nhưng hiện nay các phẫu thuật viên đã rất dè dặt vì kết quả xấu về thẩm mỹ, không kể việc mất nhiều máu có thể nguy hiểm tính mạng BN.(17) Sau khi mổ cắt bướu và ghép da tại chỗ, thường để lại sẹo xấu vì không cùng màu với phần da lành. Có thể áp dụng phương pháp căng giãn vạt da (tissue expendeur) để có được phần da lành bình thường dùng trong tạo hình xoay vạt da: Ðặt một túi nhựa có khả năng căng phồng diện tích da cần lấy (- mặt ), có van bơm nước hàng tuần trong 6-8 tuần để căng dần dần vạt da cần sử dụng.(18)
5. Ðiều trị bằng thuyên tắc mạch qua da:
Thuyên tắc mạch trong các dị dạng mạch- máu có hình thái bướu ở trẻ em ít được sử dụng phổ biế- như ở người lớn. Thành công của phương pháp gây xơ được khuyến cáo nhiều ở Ðức và Mỹ, như là một phương pháp được lựa chọn trong trường hợp bướu máu dạng hang lan tỏa và dị dạng tĩnh mạch.(19) Tại Trung tâm Y khoa MEDIC, đã áp dụng phương pháp tắc mạch (Embolisation) trực tiếp vào tổ chức bướu, chích chất gây xơ dưới màn huỳnh quang.
6. Ðiều trị bằng Laser:
Có nhiều hệ thống laser được sử dụng trong điều trị bướu máu.
Khoảng 3 năm gần đây, có báo cáo thành công rất đáng khích lệ của liệu pháp Laser,( 26,27) phương pháp này có triển vọng được chọn lựa điều trị trong những năm tới. Chúng tôi cũng bước đầu sử dụng laser tại Trung tâm MEDIC cho những trường hợp bướu máu thoái triể- không hoàn toàn ở trẻ em trên 10 tuổi. Ðây là những trường hợp được điều trị corticoid từ nhỏ, thoái triển sau nhiều năm theo dõi còn tồn tại bướu trên bề mặt rộng. Hiệu quả thẩm mỹ hơn hẳn phẫu thuật và đốt điện.
KẾT LUẬN:
Theo dõi diễn tiến và không can thiệp là biện pháp tốt nhất hiện nay trong điều trị bướu máu. Với những bướu lớn ở trẻ em nhất là vùng đầu mặt gây ảnh hưởng chức năng nhìn, ngửi, thở và tùy từng trường hợp cần phối hợp nhiều phương pháp điều trị, tuy nhiên phải cân nhắc kỹ giữa hiệu quả can thiệp cũng như tác hại lâu dài cho cuộc sống sau này của trẻ em.
TÓM TẮT:
Ðiều trị bướu máu hiện nay còn là vấn đề cần phải bàn luận. Ðối với trẻ em bị bướu máu lớn, không can thiệp và theo dõi diễn tiến, lựa chọn thời điểm điều trị biến chứng là phương pháp điều trị tốt nhất. Với những trường hợp cần can thiệp trong giai đoạn tiến triển, corticoid được ưu tiên lựa chọn.- Nếu bướu làm trở ngại chức năng đòi hỏi phối hợp nhiều phương pháp điều trị khác như- Interferon, thuyên tắc mạch, Laser.
SUMMARY
Treatment of hemangiomas in children: current controversy
Treatment of hemangiomas is still now a debate issue. The best management for almost of hemangiomas in infants is no intervention; follow-up the progress and choose the right time to solve complications. Systemic steroids are the first line therapy in case of proliferating hemangiomas. With lesions, particularly in the face that threaten or interfere vital functions, it is required to combine of sevaral other treatments: interferon, embolisation, laser photo-coagulation...
TÀI LIỆU THAM KHẢO
1. Drolet BA et al. Hemangiomas in children. N Engl J Med 1999 ;341(3): 173-181.
2. Frieden IJ., editor of symposium: Management of heman-giomas. Pediatr Dermatol 1997;14:57-83
3. Nguyễn Hoài Thu, Nguyễn Sào Trung. Phân loại bướu máu và điều trị hiện tại. Y học Thành phố Hồ Chí Minh. 1997; số 2, tập 1: 13-17.
4. CheryL Gutman. Intervention often unneeded for hemangioma. Advanstar Communication. Miami Beach, Fla - March, 2000.
5. Sadan N, Wolach B. Treatment of hemangiomas of infants with high doses of prednisone. J Pediatr 1996 Jan;128(1):141-6
6. Ozsoylu S. High-dose intravenous methylprednisolone for Kasabach-Merritt syndrome. J Pediatr 1991;19:676
7. Laurence M. Boon. Complication of Systemic Corticosteroid Therapy for Problematic Hemangioma.12 -1999. Plastic and Recontructive Surgery.
8. Bert WO Mallley. Hemangiomas of the head and neck. June 25, 1992.
9. Patty Reiman. Systemic Corticosteroids safe for hemangiomas- in Infants during first year. March 2000.
10. Reyes BA, Vazquez-Botet M, Capo H Intralesional steroids in cutaneous hemangioma. J Dermatol Surg Oncol 1989 Aug;15(8):828-32
11. Ruttum MS, Abrams GW, Harris GJ, et al. Bilateral retinal embolization associated with intralesional steroid injection for capillary hemangioma of infancy. J Pediatr Ophthalmol Strabismus 1993;30:4-7.
12. Sutula FC, Glover AT. Eyelid necrosis following intralesional corticosteroid injection for capillary hemangioma. Ophthalmic Surg 1987;18:103-5.
13. Grimal, E. Duveau et coll. Efficacité et danger de l-interferon alfa dans le traitement- des hémangiomes graves du nourisson. Arch Pédiatr 2000 ;7:163-7.
14. Ezekowitz RAB, Mulliken JB, Folkman J. Interferon alfa-2a therapy for life-threatening hemangiomas of infancy. N Engl J Med 1992;326:1456-63.
15. Ricketts RR, Hatley RM, Corden BJ, Sabio H, Howell CG. Interferon-alpha-2a for the treatment of complex hemangiomas of infancy and childhood. Ann Surg 1994;219:605-12
16. Barlow CF, Priebe C, Mulliken JB, et al. Spastic diplegia as a complication of interferon Alfa-2a treatment of hemangiomas of infancy. J Pediatr 1998;132:527-30
17. -Pitanguy I, Machado BH, Radwanski HN, Amorim NF. Surgical treatment of hemangiomas of the nose. Ann Plast Surg 1996 Jun;36(6):586-92; discussion 592-3
18. Nguyễn Huy Phan, Lê Gia Vinh, Trần Thiết Sơn. Phương pháp giãn da trong phẫu thuật tạo hình. Thời Sự Y Dược Học 2/1997, Bộ 2, số 1, trang 22-25
19. Lisette Hilton. Sclerotherapy successfully used to treat hemangiomas. August. 2000.
20. Garden JM, Bakus AD, Paller AS Treatment of cutaneous hemangiomas by the flashlamp-pumped pulsed dye laser: prospective analysis. J Pediatr 1992 Apr;120(4 Pt 1):555-60
21. Ashinoff R, Geronemus RG Failure of the flashlamp-pumped pulsed dye laser to prevent progression to deep hemangioma. Pediatr Dermatol 1993 Mar;10(1):77-80
22. Cheryl Gutman. Type, Site of vascular Lesion, patient age dictate Laser choice. Portland ORE. Advanstar Communication. July , 1998.
23. John B. Mulliken and Coll. Pharmacologic therapy for endangering hemangiomas. Current Opinion in Dermatology 1995:109-113.
24. Odile Enjolras. Infants with Kasabach-Merrite syndrome do not have " true"- hemangiomas.1997.
25. Fernando D.Burstein.Largest study on the intralesinonal Laser therapy of hemangiomas.Craniofacial surgeon at children-s Heathcare of Atlanta 4.2000