TỔNG QUAN VỀ ĐÁNH GIÁ ĐÁP ỨNG ĐIỀU TRỊ UNG THƯ TRÊN CHẨN ĐOÁN HÌNH ẢNH VÀ Y HỌC HẠT NHÂN
BSNT. Nguyễn Bình Dương, GS. TS. Mai Trọng Khoa, PGS. TS. Phạm Cẩm Phương
Trung tâm Y học hạt nhân và Ung bướu, Bệnh viện Bạch Mai
(Tổng hợp)
Ngày nay ung thư đã trở thành một trong những nguyên nhân gây tử vong hàng đầu trên toàn thế giới, đứng thứ hai sau bệnh tim mạch. Điều trị ung thư, đặc biệt ở giai đoạn tiến triển gặp không ít khó khăn. Mục tiêu điều trị ung thư thay đổi tùy thuộc vào giai đoạn bệnh. Ở giai đoạn sớm, nhiều bệnh ung thư có khả năng phẫu thuật, mục tiêu là điều tri khỏi bệnh. Ở giai đoạn bệnh có di căn, mục tiêu điều trị là kéo dài thời gian sống và duy trì tình trạng không tiến triển của bệnh. Dù ở giai đoạn nào thì việc theo dõi và đánh giá đáp ứng điều trị cũng hết sức cần thiết, cả trên lâm sàng và các xét nghiệm cận lâm sàng. Đánh giá chính xác đáp ứng điều trị không những mang lại thông tin về hiệu quả của thuốc mà còn tránh được độc tính và giảm gánh nặng tài chính cho người bệnh. Một phác đồ điều trị được chứng minh có hiệu quả trên lâm sàng khi có sự thuyên giảm các triệu chứng trên lâm sàng và sự thoái lui của tổn thương u trên các phương tiện chẩn đoán hình ảnh. Trong đó, các công cụ của chẩn đoán hình ảnh như chụp cắt lớp vi tính (CT), chụp cộng hưởng từ (MRI) hoặc chụp PET/CT trong y học hạt nhân đóng đóng vai trò rất quan trọng.
Năm 1981, WHO lần đầu tiên đưa ra phương pháp đánh giá đáp ứng điều trị khối u: đo kích thước 2 chiều của khối u trên mặt phẳng axial và đánh giá tổng của kích thước theo 2 đường kính lớn nhất của các khối u trước và sau điều trị.
Tuy nhiên cách đánh giá này có một vài hạn chế như dễ đánh giá bệnh tiến triển quá mức do chỉ cần có sai số nhỏ khi đo kích thước khối u có thể dẫn tới sai số lớn trong đánh giá đáp ứng điều trị, chưa rõ cần đo bao nhiêu tổn thương và kích thước tối thiếu của tổn thương, do đó khó áp dụng trong thực hành lâm sàng. Vì thế đến năm 2000, tiêu chuẩn RECIST 1.0 đã ra đời dựa trên 14 kết quả thử nghiệm lâm sàng khác nhau với số lượng hơn 4000 bệnh nhân. Tiêu chuẩn này được đưa ra dựa trên sự thống nhất của Cơ quan Nghiên cứu và Điều trị Ung thư Châu Âu (EORTC), Viện Nghiên cứu và Điều trị Ung thư châu Âu (EORTC).
Bảng 1. So sánh sự khác biệt giữa tiêu chuẩn WHO và RECIST
| | WHO | RECIST |
| Đo kích thước tổn thương trên chẩn đoán hình ảnh | Không khuyến cáo cụ thể | CT, MRI, X-quang ngực |
| Định nghĩa kích thước tổn thương đo được | Đo 2 kích thước, không có giới hạn kích thước tối thiểu | Nên đo chính xác ở 1 kích thước, tối thiểu 20mm trên CT thường và 10mm đối với CT xoắn ốc |
| Cách thức đo | Đo chéo, lấy kích thước dài nhất và kích thước lớn nhất của đường vuông góc | Kích thước dài nhất trên mặt phẳng cắt ngang |
| Số lượng tổn thương cần đo kích thước để đánh giá | Không khuyến cáo cụ thể | Tối đa 10 tổn thương đích, 5 tổn thương/cơ quan |
| Đánh giá đáp ứng | + Hoàn toàn: tất cả tổn thương biến mất + Một phần: giảm 30% tổng kích thước ban đầu + Ổn định: không tiến triển, không đáp ứng + Tiến triển: tăng 20% kích thước / có tổn thương mới / tiến triển tổn thương không đích | + Hoàn toàn: như của WHO + Một phần: giảm 50% tổng kích thước + Ổn định: như của WHO + Tiến triển: tăng 25% kích thước / có tổn thương mới / tiến triển tổn thương không đích |
Tuy nhiên tiêu chuẩn RECIST 1.0 cũng có những nhược điểm đó là số lượng tổn thương được đánh giá còn nhiều (tối đa lên đến 10) và không đề cập đến hạch di căn, chưa áp dụng được với những phương pháp chẩn đoán mới như 18F-FDG PET/CT, MRI và đánh giá đáp ứng sau điều trị đích. Để khắc phục những hạn chế đó, tiêu chuẩn RECIST 1.1 đã ra đời.
Bảng 2. Các tiêu chÍ xác định tổn thương theo RECIST 1.1
| Tổn thương mục tiêu | Tổn thương không phải mục tiêu | Tổn thương không xác định |
| Đo kích thước chiều dài của u: ≥ 10 mm (CT lát cắt ≤ 5 mm) hoặc ≥ 20 mm (CT không xoắn ốc) | U < 10 mm | Tổn thương di căn xương: + Chỉ đo tổn thương hủy xương hoặc hỗn hợp hủy – đặc xương trên CT/MRI + Trên xạ hình xương , PET/CT hoặc X-quang không đo được tổn thương mà chỉ xác định có/không có tổn thương |
| Hạch: đường kính trục ngắn ≥ 15 mm | + Hạch < 15 mm + Tổn thương màng mềm, tràn dịch các màng, tổn thương bạch mạch… | + Tổn thương dạng nang (lưu ý: nếu có di căn dạng nang đường kính ≥ 10 mm thì được xem là tổn thương mục tiêu) + Tổn thương đã điều trị phẫu thuật, xạ trị trước đó: không được xem là tổn thương mục tiêu trừ khi có tiến triển |
Tổn thương mục tiêu được xác định tối đa trên 5 cơ quan và mỗi cơ quan chỉ xác định tối đa 2 tổn thương. Tổng đường kính của tổn thương mục tiêu là tổng các đường kính trục dài của u và tổng các đường kính trục ngắn của hạch. Với các tổn thương không phải mục tiêu thì chỉ cần mô tả, không cần đo kích thước.
Bảng 3. Đánh giá đáp ứng theo RECIST 1.1 (chỉ xét trên các tổn thương mục tiêu)
| Đáp ứng hoàn toàn (CR – complete response) | Tất cả tổn thương mục tiêu đều biến mất Trục ngắn của tất cả các hạch đều dưới 10 mm |
| Đáp ứng một phần (PR – partial response) | Tổng kích thước của tổn thương mục tiêu giảm ≥ 30% so với tổn thương nền |
| Bệnh ổn định (SD – stable disease) | Không thỏa mãn tiêu chuẩn bệnh đáp ứng và bệnh tiến triển |
| Bệnh tiến triển (PD – progression disease) | Tăng ≥ 20% và ít nhất 5 mm so với kích thước nhỏ nhất của tổn thương mục tiêu trong tất cả các lần đánh giá Hoặc: xuất hiện tổn thương mới. |
Bảng 4. Đánh giá đáp ứng trên các tổn thương không phải mục tiêu
| Đáp ứng hoàn toàn (CR – complete response) | Tất cả các tổn thương không mục tiêu đều biến mất và xét nghiệm các tumor marker trở về giới hạn bình thường. Trục ngắn của tất cả các hạch đều dưới 10 mm |
| Không đáp ứng hoàn toàn / không tiến triển | Tồn tại dai dẳng một hoặc nhiều tổn thương không mục tiêu và/hoặc xét nghiệm tumor marker trên ngưỡng bình thường |
| Bệnh tiến triển (PD – progression disease) | Tiến triển không rõ ràng (Unequivocal progression) Hoặc: xuất hiện tổn thương mới. |
Tiêu chuẩn RECIST 1.1 có nhiều ưu điểm hơn so với RECIST 1.0 và được áp dụng rộng rãi trên lâm sàng. Tuy nhiên bộ tiêu chuẩn này cũng bộc lộ một số vấn đề chưa giải quyết được. Thứ nhất, tiêu chuẩn này sử dụng kích thước để đánh giá mà không đề cập đến tỷ trọng của tổn thương. Nhiều nghiên cứu cho thấy tỷ trọng của khối u làm thay đổi cách đo kích thước tổn thương. Quá trình điều trị (xạ trị, điều trị toàn thân) làm hoại tử khối u và dẫn đến thay đổi tỷ trọng. Thứ hai, thay đổi về kích thước không phản ánh hoàn toàn đáp ứng điều trị. Ví dụ, một số tổn thương đáp ứng điều trị trên mô bệnh học không còn tế bào ung thư mà chỉ còn mô xơ, mặc dù kích thước tổn thương có thể không thay đổi đáng kể nhưng thực chất bệnh nhân vẫn có đáp ứng. Thứ ba, sai số về đo kích thước có thể xảy ra nếu các tổn thương không được đo trên cùng một phần mềm hoặc 2 người đo khác nhau. Việc lựa chọn mặt phẳng để đo kích thước cũng có thể gây ra sai số. Thứ tư, với những tổn thương bờ không rõ hoặc không đều thường khó xác định chính xác kích thước nên cũng gây nên sai số.
Bảng 5. So sánh tiêu chuẩn RECIST 1.0 và 1.1
| | RECIST 1.0 | RECIST 1.1 |
| Kích thước tối thiểu của tổn thương | CT xoắn ốc: 10mm CT thường: 20 mm | CT: 10 mm |
| Hạch di căn | Không đề cập | Tổn thương mục tiêu > 15 mm, không phải mục tiêu 10-15 mm, tổn thương không bệnh lý < 10 mm (đo trục ngắn) |
| Số lượng tổn thương cần đo | 10 tổn thương/5 cơ quan, tổn thương dạng nang và xương không được đo | 5 tổn thương/2 cơ quan, tổn thương cần đo bao gồm cả xương, dạng nang |
| Đánh giá đáp ứng ở tổn thương đích | Đáp ứng hoàn toàn: không đề cập đến hạch di căn. Bệnh tiến triển: tăng 20% tổng kích thước hoặc có tổn thương mới | Đáp ứng hoàn toàn: kích thước hạch ở trục ngắn < 10 mm Bệnh tiến triển: kích thước tăng ít nhất 5 mm hoặc có tổn thương mới |
Bệnh tiến triển: tăng 20% tổng kích thước hoặc có tổn thương mới Đáp ứng hoàn toàn: kích thước hạch ở trục ngắn < 10 mm
Bệnh tiến triển: kích thước tăng ít nhất 5 mm hoặc có tổn thương mới
Với tổn thương mục tiêu đáp ứng điều trị mà kích thước quá nhỏ để có thể đo chính xác, thường quy ước kích thước tổn thương là 5 mm.
Ngày nay, do sự phổ biến của 18F-FDG PET/CT và tiêu chuẩn đánh giá dựa vào hình ảnh giải phẫu còn tồn tại nhiều nhược điểm nên tiêu chuẩn đánh giá đáp ứng điều trị dựa vào chuyển hóa glucose được gọi là PERCIST đã ra đời. Trong tiêu chuẩn này đáp ứng điều trị được đánh giá dựa vào sự biến đổi SUV được hiệu chỉnh theo trọng lượng cơ thể.
Bảng 6. Đánh giá đáp ứng theo PERCIST
| Đáp ứng hoàn toàn (CR) | Biến mất của tổn thương mục tiêu tăng chuyển hóa FDG trên 18F-FDG PET/CT |
| Đáp ứng một phần (PR) | SUV giảm hơn 30% so với tổn thương mục tiêu tăng chuyển hóa FDG nhiều nhất trước điều trị (không nhất thiết hai tổn thương phải trùng nhau). |
| Bệnh ổn định (SD) | Không phù hợp tiêu chuẩn của CR, PR hay PD |
| Bệnh tiến triển (PD) | SUV tăng hơn 30% hoặc xuất hiện tổn thương mới tăng chuyển hóa FDG |
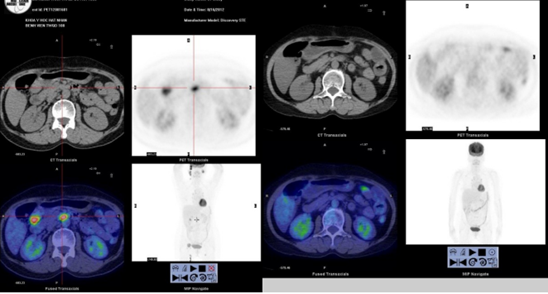
Hình 1. Hình ảnh 18F-FDG PET/CT của một bệnh nhân được chẩn đoán u lympho không Hodgkin, trước điều trị có nhiều tổn thương hạch trong ổ bụng (hình trái). Sau 3 chu kỳ điều trị hóa chất phác đồ RCHOP không còn hạch tăng chuyển hóa FDG trong ổ bụng, được đánh giá bệnh đáp ứng hoàn toàn.
TÀI LIỆU THAM KHẢO
1. https://project.eortc.org/recist/wp-content/uploads/sites/4/2015/03/RECISTGuidelines.pdf
2. https://tcydls108.benhvien108.vn/index.php/YDLS/article/download/919/579/